今回は最近耳にする機会も多くなってきたポリファーマシーについて解説していきます。
スポンサーリンク
ポリファーマシーとは?
「多剤併用」と訳されることが多い言葉であり、「poly(たくさんの)」と「pharmacy(薬学、薬局、調剤)」を組み合わせた造語です。
最近日本では広くこの言葉が取り上げられるようになりました。しかしポリファーマシーという言葉自体に明確な定義はなく、簡単に言うならば
といった状態を広く指して使われているというのが一般的です。
ただし10種類以上の薬剤を併用していても、それぞれの薬剤が有効に作用しており、特に目立った健康被害が生じていない状態であれば、ポリファーマシーとは呼ばないこともあります。
しかし目に見えた健康被害が出ていなくても、「ただ漫然と投与されてしまっている薬」も少なくありません。
また、患者にとって「たくさんの薬を飲む」ということは苦痛であることが多く、自己判断で服用量を調節してしまっているといった場面にも遭遇します。
そのような状況によるアドヒアランスの低下も広い意味でポリファーマシーと呼べるでしょう。
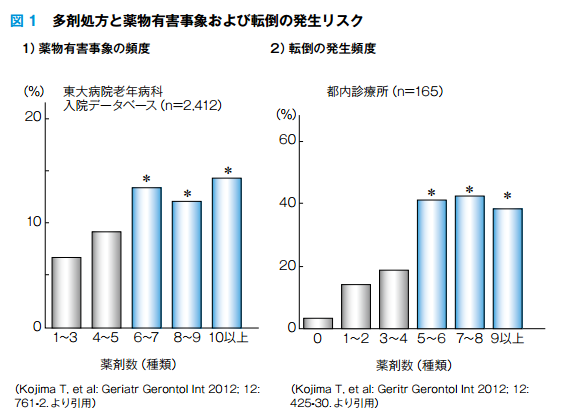
高齢者の薬物療法ガイドライン2015 p15 多剤併用(polypharmacy)の問題点より引用
また、高齢者において6種類以上の薬剤を併用した時に生じる健康被害の発現頻度が、5種類以下のものに比べて急激に上昇するということもわかっています。
このようなことからも、「なるべく必要最小限の薬で治療することが望ましい」という考え方が主流になってきており、ポリファーマシーに対する取り組みや学会発表などが各地で多く見られるようになりました。
もちろんなんでもかんでも薬を減らせばいいというわけではなく、その必要性を考慮して減薬していくことが大切になります。
ポリファーマシーが生じる原因と問題点
ポリファーマシーが生じる原因をひとことで言うと「医療の多様化」です。
医療の世界は日進月歩であり、病気の発生する原因やメカニズムは日々解明され続けています。また、それに伴って新たな作用機序をもつ新薬も増え続けています。
その結果、エビデンスに基づく均等な医療を実施するために「診療ガイドライン」が整備され、疾病ごとに診療科が割り振られ、それぞれの専門医はそのガイドラインをもとに薬を処方していくようになりました。
ただ、これらのガイドラインはあらゆる疾病や併用薬剤を考慮したものではなく、疾病ごとに単独で設定されているというものがほとんどです。
ポリファーマシーには様々な要因が考えられますが、複数の疾病のガイドラインを遵守した結果、あらゆる処方が組み合わさったような非常に複雑な状態になってしまっているということが挙げられるでしょう。
併用される薬が増えるほど、その相互作用により薬の作用が強まったり、また期待通りの効果を発揮できないということが起こる可能性があります。その結果、予期せぬ症状や健康被害が出てしまうといったこともあり、大きな問題となっているのです。
スポンサーリンク
ポリファーマシーと高齢者
ポリファーマシーに最も注意が必要なのは高齢者です。
現在の医療では、紹介型の大病院にかかりながらも近所のかかりつけ医や整形外科、心療内科、歯科など、様々な医療機関に本人の意思で自由に受診することができます。
特に高齢者では、複数の医療機関にかかっていることが多く、さらに各医療機関に併用薬剤を伝えていないというケースが少なくありません。
その結果、同効薬の重複や併用禁忌薬の投与などが起きてしまいます。私も入院時持参薬の鑑別において、複数の医療機関で同成分の薬が処方されていたり、皮膚科と内科でジルテックとザイザルがそれぞれ処方されているといった事例も実際目にしています。
また、更なる問題点として、仮に薬の相互作用による有害事象が起きていたとしても、各医療機関では「病状の悪化によるもの」と判断されてしまい、さらにその症状を抑えるための薬が投与されてしまう(処方カスケードといいます)といったケースもあります。
このような形で本来必要のない薬が増えていってしまうということも珍しくありません。特に高齢者は肝機能、腎機能が低下していることが多く、有害事象が発生するリスクは更に高まります。
また、転院や高齢者施設への入居などがあった場合、診療情報提供書によって既往歴や処方薬などが申し送られるのですが、全ての処方意図を明記しておくのは現実には困難です。
その結果、目の前の患者の薬が、いつどういった理由で処方されたのかわからぬままDo処方を書き続けてしまうという医師も少なくないのです。
ポリファーマシーに対して薬剤師ができること
薬剤師が介入することによってポリファーマシーを防ぐことができる方法はたくさんあります。ここまで読み進めて頂いた方の中でもいろんな方法が頭の中に浮かんできているのではないでしょうか。
ここで薬剤師ができることとして、対象者ごとに少し例を挙げたいと思います。当たり前のことも書いてありますが、今一度、「ポリファーマシー対策」を頭に置いた上で見て頂ければと思います。
・患者(家族)…日頃からの信頼関係の構築、お薬手帳・かかりつけ薬剤師制度の啓蒙、複数受診や漫然投与のリスク説明など
・他職種(ケアマネ、訪問看護、へルパーなど)…医師や薬剤師が知り得ない患者情報の収集(実はまったく飲んでいない薬があるなど)
・医師…医師との連絡ツール(トレーシングレポートなど)を使用した情報共有や往診同行などによる信頼関係の構築・処方提案
関連記事
他にもまだまだたくさんありますが、これらの方法によって取得した情報を薬学的な視点から組み合わせることによって、「ポリファーマシー対策」として薬剤師が中心的な役割を担うことも可能でしょう。これは薬剤師にしかできません。
患者の生活状態や症状を医師や薬剤師以上に知っているのは家族を含めて他職種の方であることが多いものです。そこにはたくさんの解決方法が必ず眠っています。これらの情報は薬剤師が自ら取りに行かないと眠ったままです。
このように薬剤師がポリファーマシー問題に取り組む姿勢を示すことも、今後非常に重要になってくるのではないでしょうか。
まとめ
ポリファーマシーについて簡単に説明させて頂きましたが、ご理解頂けましたでしょうか?
ポリファーマシーと呼ばれる状態に至るまでには様々な原因があり、それらが複雑に入り組んでしまっていることが非常に多いのです。
みなさんもこれを機会にポリファーマシーについてさらに理解を深めて頂くきっかけになれば幸いです。
最後に、薬剤師の介入により減薬できた場合に算定できるのが薬剤総合評価調整加算です。興味がある方はこちらの記事もお読み下さい。
それではポリファーマシーについては以上とさせて頂きます。最後まで読んで頂きありがとうございました。